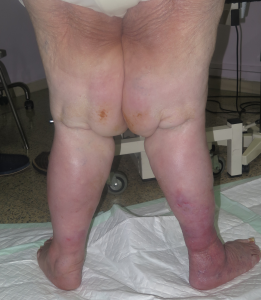
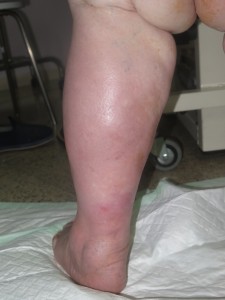
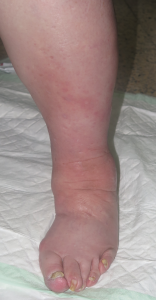
Josefa es una mujer de 71 años, con hipertensión e hipotiroidismo bien controlados, que acude a nuestra consulta con estas lesiones dolorosas en piernas. Tiene una hernia discal lumbar que le limita la movilidad y la postura, por lo que hace vida y duerme en el sillón desde hace años, con las piernas siempre flexionadas en declive. Desde hace un año, se nota las piernas más hinchadas, rojas, con microvesículas que, al abrirse, drenan un líquido incoloro y dejan pequeñas heridas. En las últimas semanas, las heridas se han hecho más extensas, profundas y exudativas.
En una analítica sanguínea reciente, no se evidencian alteraciones de interés.
Hasta el momento de la consulta, se le realizaban curas diarias con betadine, sin colocación de apósitos ni vendajes.
¿Qué es lo primero que habría que hacer para poder valorar estas lesiones?
¿Qué te sugiere la clínica?
¿Cómo manejarías tú este caso?
Lo primero que hay que hacer es realizar una exploración física completa de la paciente. Las fotos mostradas se limitan a la pierna, pero es fundamental observar el estado de todo el miembro inferior.
Para una adecuada evaluación inicial, realizamos una limpieza con arrastre de costras, evitando dañar la integridad epidémica donde está preservada. Tras la irrigación con suero fisiológico, aplicamos clorhexidina, realizamos desbridamiento mecánico cuidadoso, y volvimos a irrigar con suero.
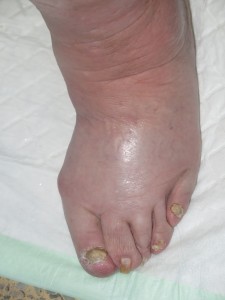
Se trata de una mujer obesa. Presenta aumento de diámetro de ambos miembros inferiores, muy llamativo en muslos, compatible con lipedema. En piernas presenta signos de hipodermitis, con eritema y descamación, y pápulo-vesículas dispersas en tercio distal. Llaman la atención las múltiples erosiones y úlceras superficiales con hipergranulación, predominantemente en la pierna izquierda. En ambos tobillos destaca engrosamiento cutáneo de aspecto verrugoso. La afectación se extiende a dorso de pies, con pliegues interdigitales y en base de dedos muy marcados y signo de Stemmer positivo (no se puede pellizcar piel en la base del 2º dedo).
La clínica es compatible con lipodermatoesclerosis en un contexto de flebolipolinfedema, en una paciente con inmovilización mantenida.
Se pautaron curas diarias con la limpieza descrita, aplicación de dipropionato de betametasona en las lesiones y piel perilesional, lámina de silicona sobre las zonas erosionadas, compresas y vendaje de baja elasticidad.
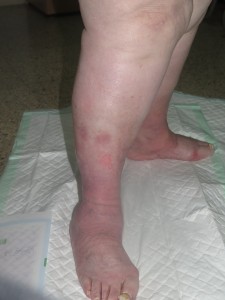
Estas son las fotos de la evolución a los 15 días del inicio del tratamiento. El exudado ha desaparecido. La paciente refiere gran disminución del dolor en las piernas y la reepitelización es prácticamente completa.
La parte más importante del manejo, y también la más complicada, es conseguir una pérdida de peso y promover de la movilidad de la articulación tibiotarsiana y rodilla, además de evitar la sedestación continuada con las piernas en declive. Se le han recomendado ejercicios acuáticos y la paciente se muestra animada para hacerlo. Es esencial que motivemos a este tipo de pacientes con objetivos claros, realistas, factibles. Para ello, es esencial la derivación a otros especialistas (nutricionista, rehabilitador) y establecer un manejo multidisciplinar.









Hola Elena:
Soy enfermero y me interesa el mundo de las heridas.Hace poco que conocí tu blog, aprovecho para felicitarte por tu trabajo.
En el caso que planteas en primer lugar haría un ITB, porque aunque aparenta de úlcera de etiología venosa habría que confirmarlo.
Comentaría con el médico la posibilidad de adecuar la pauta analgésica para intentar que la paciente duerma en cama y evitar en la pedida de lo posible que permanezca en el sillón.
En cuanto al tratamiento local, basicamente, vendaje compresivo multicapa.
Un saludo
Hola Manuel, muchas gracias por tu comentario. ¡Excelente orientación!
hola me gustaria recibir informacion con todo lo referente a ulceras gracias
felicidades por su pagina es muy interesante la informacion.
Hola Danna, me alegra mucho que te pueda ser de utilidad. Puedes encontrar información relativa a úlceras en los enlaces de interés que indico en la parte derecha. http://www.ulceras.net también es un excelente referente.
Gracias por este caso y felicitaciones por la notable mejoría. A veces a nosotros los dermatólogos y a los médicos en general nos da cierto temor usar corticoides de alta potencia en casos así por el riesgo de infección local de las ulceras superficiales en estos pacientes. Pero mejoran bastante en estos casos la descamación, eritema y vesículas. Gracias.
Me gustaria recibir mas i formacion acerca del cuidado de ulceras mi madre ha sufrido de estas por 14 años y me gusta aprender tratamientos
Buenas tardes Elena, al encontrar este blog he sentido un alivio enorme!
Me encantaría saber cómo puedo concretar una cita con usted, mi madre necesita su ayuda es una mujer de 59 años con un pioderma gangrenoso que no nos dan solución ni atención a su problema en la Comunidad autónoma que vivimos.
Tiene clínica para poder visitarla?
Un saludo, gracias
La clave como siempre la veo en la compresión terapéutica, esta paciente es candidata a un Coulot hasta bajo rodilla y media corte en tejido plano y en Clase 1 o 2 a valorar
Carmen, muchas gracias por tu recomendación de súper experta:)