Las grandes heridas secundarias a leves traumatismos en personas de edad avanzada son un motivo de consulta frecuente. El paciente y sus familiares cuentan muy bien la evolución clínica de la lesión: “Tras un pequeño golpe con la pata de una silla… Empezó como una heridita muy pequeña…Ha ido creciendo rápidamente”.
Normalmente se trata de heridas que en un primer momento tienen un aspecto poco preocupante, pero que progresivamente adquieren un tono violáceo o negruzco y en pocos días se convierten en heridas extensas, profundas y muy dolorosas. Además de la edad, estos pacientes suelen presentar comorbilidades como hipertensión o diabetes.
Éste es el aspecto dos heridas después de traumatismo leve en mujeres de 86 y 79 años respectivamente, ambas con hipertensión y diabetes bien controladas.

Es posible que esta descripción clínica te haya recordado a la úlcera isquémica hipertensiva de Martorell (Ver post: “Claves para entender la úlcera de Martorell”). De hecho, algunas de estas lesiones postraumáticas son úlceras de Martorell, ya que tienen las características que tradicionalmente se han asociado a esta entidad (localización típica en cara lateral y posterior de pierna, bilateralidad, hipertensión o diabetes mellitus). Al resto de heridas que no cumplen los criterios con los que se ha definido la úlcera de Martorell, me gusta denominarlas ”úlcera postraumatica por arteriolopatía asociada a la edad”. La biopsia cutánea no ayuda a diferenciarlas porque, si las miramos al microscopio, ambos tipos de heridas presentan arteriolosclerosis subcutánea oclusiva. El reciente artículo “Cutaneous Arteriolosclerosis Is Not Specific to Ischemic Hypertensive Leg Ulcers”1 recoge los resultados de un estudio retrospectivo en el que se comparan los hallazgos de biopsias de pierna de pacientes con y sin úlcera de Martorell. Los autores concluyen que la arteriolosclerosis presente en ambos grupos está asociada a la edad y a la hipertensión arterial.
 Vayamos a lo práctico. Parece que la evidencia disponible apunta a que los primeros casos descritos de úlcera de Martorell, en hipertensas mal controladas, podrían corresponder al polo con mayor expresividad clínica (necrosis, dolor y extensión) e histológica (arteriolosclerosis con mayor hipertrofia de la pared secundaria a la hipertensión mal controlada) dentro del espectro clínico de las “úlceras por arteriolopatía en contexto de la edad, hipertensión y/o diabetes”.
Vayamos a lo práctico. Parece que la evidencia disponible apunta a que los primeros casos descritos de úlcera de Martorell, en hipertensas mal controladas, podrían corresponder al polo con mayor expresividad clínica (necrosis, dolor y extensión) e histológica (arteriolosclerosis con mayor hipertrofia de la pared secundaria a la hipertensión mal controlada) dentro del espectro clínico de las “úlceras por arteriolopatía en contexto de la edad, hipertensión y/o diabetes”.
Vamos a aclarar terminología y algo de fisiopatología para entender qué ocurre bajo estas heridas arteriolopáticas.

¿Qué es la arteriolopatía y la arteriolosclerosis?
La arteriolopatía es la enfermedad de las arteriolas. Las arteriolas son vasos sanguíneos de mucho menor diámetro que las arterias principales. Se encuentran en tejidos periféricos, como la piel y el tejido celular subcutáneo, y se van ramificando hasta llegar a los capilares. Tienen una capa muscular que hace que su luz aumente o disminuya en función de las señales que le llegan por la inervación autónoma y señales moleculares que reciben. La edad, la hipertensión y la diabetes favorecen el proceso denominado arteriolosclerosis, que consiste en el engrosamiento y pérdida de elasticidad de las paredes de las arteriolas, en algunos casos con presencia de calcificaciones, con la consiguiente disminución de su lumen. Estos hallazgos también se pueden encontrar a pesar de un adecuado control de la hipertensión arterial con tratamiento farmacológico.

¿Qué ocurre en la piel con arteriolopatía tras un traumatismo?
Una herida secundaria a un traumatismo tiene siempre una primera fase en la que se liberan sustancias vasoactivas para producir una vasoconstricción que limite el daño tisular, el sangrado y facilite la formación del coágulo. Para ello, las arteriolas limitan el flujo mediante su contracción. Tras esta vasoconstricción, se produce una importante vasodilatación con aumento de la permeabilidad de su pared, con el objetivo de que las células (neutrófilos, macrófagos) y moléculas inflamatorias lleguen al lugar de la lesión y se inicie la fase inflamatoria.
En pacientes con arteriolopatía, es decir, con menor reactividad de la pared de las arteriolas, calcificaciones y disminución su calibre, esta vasoconstricción puede implicar un compromiso de la irrigación del tejido prolongado en el tiempo, con la consiguiente isquemia. La posterior vasodilatación con liberación de mediadores inflamatorios aumenta la necrosis (muerte celular), y aquí se inicia el círculo vicioso de la necrosis -inflamación.

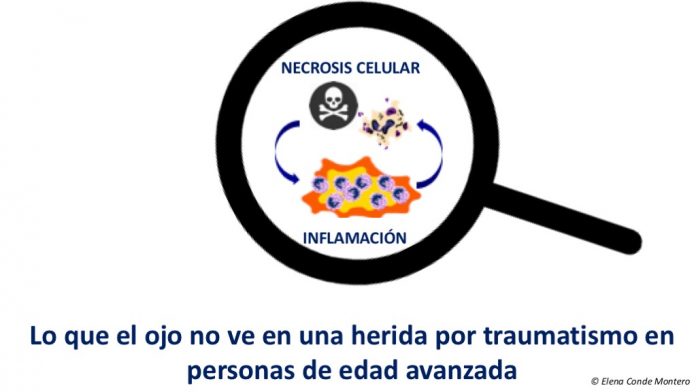
¿En qué consiste el círculo vicioso necrosis- inflamación?
En un primer momento, el grado de extensión de la muerte celular depende de la duración e intensidad de la isquemia durante esa inicial vasoconstricción. Las células dañadas liberan moléculas que avisan al organismo de que se ha producido una lesión. Estas señales son pro-inflamatorias, por lo que se intensifica la primera fase del proceso de cicatrización (la fase inflamatoria).2 Esta fase, caracterizada por hiperemia, salida de proteínas plasmáticas de los capilares y el reclutamiento de leucocitos, es esencial para asegurar la limpieza y la protección ante diferentes patógenos (Ver post “Pinceladas sobre la cicatrización”). Sin embargo, si se mantiene en el tiempo, los mediadores y células inflamatorias producen una destrucción descontrolada de células (necrosis) y tejido (actividad proteolítica) que cronifica la herida. Por lo tanto, parece lógico pensar que en los pacientes mayores en los que vemos una rápida extensión de la herida tras un traumatismo, la necrosis inicial por una vasoconstricción prolongada estimula la fase inflamatoria. La necrosis secundaria a esta inflamación mantendría los mediadores pro-inflamatorios con la consiguiente extensión de la herida.

¿Cómo frenamos ese círculo vicioso?
Para frenar el círculo patológico necrosis-inflamación, lo ideal es una estrategia antiinflamatoria, para que se frene la destrucción tisular, y neo-angiogénica, para que llegue más oxígeno. El corticoide tópico y los injertos en sello de manera precoz, que tanto usamos en la consulta, podrían cumplir estas funciones. En la úlcera isquémica hipertensiva de Martorell se ha publicado el beneficio de ambos tratamientos (Ver post: “ El interés del corticoide tópico en la úlcera de Martorell”, “El interés de la precocidad de los injertos en sello en la úlcera de Martorell” ) Teniendo en cuenta que la úlcera de Martorell y la arteriolopatía postraumática asociada a la edad comparten aspectos clínicos y ambas presentan arteriolosclerosis, se podrían considerar lesiones en un mismo espectro que se benefician del mismo tratamiento.
Tras limpieza y desbridamiento del lecho, para favorecer el prendimiento de los injertos en sello frecuentemente utilizamos un dispositivo de terapia de presión negativa de un solo uso (Ver post:” Los injertos en sello y la terapia de presión negativa: una pareja de éxito”)
Esta es la evolución de las dos heridas postraumáticas progresivas con las que hemos empezado esta entrada. En el primer caso, tras aplicación de corticoide tópico y desbridamiento autolítico y cortante, se trató con con injertos en sello y presión negativa. Se realizó la cobertura con injertos en dos sesiones, separadas una semana (la foto central se realizó tras el segundo procedimiento), con epitelización completa en menos de 7 semanas.

No esperamos a tener el lecho óptimo para realizar la cobertura porque, aunque en el primer procedimiento no haya prendimiento, el dolor disminuye, se limita la necrosis, la herida se contrae y el tejido de granulación es más rojo. Con esta mejoría del lecho, el segundo procedimiento va a poder realizarse en mejores condiciones para favorecer el prendimiento y una rápida epitelización completa.
En el segundo caso, el lecho que observamos a la izquierda se obtuvo tras el fracaso de una cobertura inicial con injertos en sello. Tras la segunda aplicación de injertos y terapia de presión negativa, el prendimiento fue total. La tercera foto muestra el aspecto a los 7 días del procedimiento.

Antes de iniciar intervenciones para promover la epitelización, ha de descartarse insuficiencia venosa crónica o arteriopatía periférica. Siempre que no haya contraindicación, la terapia compresiva , por su efecto anti- gravedad y antiinflamatorio, promoverá la cicatrización de estas lesiones(Ver post: «La compresión es clave en el tratamiento de las heridas en las piernas»)
Finalmente, subrayar que ante una herida violáceo-negruzca en un paciente mayor, que progresa rápidamente, hay que descartar el hematoma profundo disecante. Como vimos en el post “Heridas por dermatoporosis o insuficiencia cutánea crónica” , este hematoma, que es el estadio más grave de fragilidad cutánea, precisa un drenaje lo más precoz posible para evitar la progresión de la necrosis secundaria a la isquemia.




Que fácil son las cosas cuando tu las explicas, gracias de nuevo.
Nada que no supieses!:)
Que buena eres Elena, hacia falta describir estas lesiones traumáticas que con frecuencia también estas asociadas a una insuficiencia venosa mal tratada con medias que no cumplen con los requisitos que exige una media terapéutica o de grado médico.
Gracias por visualizarlas
Así es, Carmen! Son muy frecuentes y , con el envejecimiento de la población, cada vez nos encontraremos más casos y tenemos que estar preparados para ayudar a estos pacientes que sufren tanto!
Elena, gracias por tu sabiduría, humildad, empatía y comprensión. ???
Hola Elena! muchas gracias por tu post, muy ilustrativo. Qué tipo de reposo debería tener una persona con este tipo de heridas?
Muchas gracias!
Hola Germán:
Muchas gracias por tu comentario.Lo ideal, siempre que el paciente lo tolere, es el reposo con los miembros inferiores elevados, es decir, medidas antiedema.
Hola Elena, mi abuelo de 96 años se cayo y tiene una herida en su pierna, esto fue hace un par de meses, le hacen curaciones pero no se ve mejoría, que especialidad medica trata este tipo de ulceras?
Te agradecería mucho si me puedes orientar por favor
Hola Liliana: Lo ideal es que lo valorase un dermatólogo o un cirujano vascular. Si te puedo ayudar en algo, será un placer!
hola Dra. Elena mi madre tiene 76 años de edad y se golpeo con el borde de una cubeta, se le hizo un ,moreton y despues de casi un mes se le hizo una ulcera pequeña, le hemos llevado con dos medicos pero mi madre sigue igual o peor ella es hipertensa y lo peor es en las noches que no aguanta los dolores de la herida. estamos desesperados no sabemos a donde recurrir para que ella sane de esa enfermedad.
Hola Andy: Lo ideal es que la valore un dermatólogo y ver si se puede beneficiar de una terapia avanzada, como los injertos en sello